循環器外科
診療案内
診療内容・診療方針
循環器外科は、心臓・血管の病気にかかってしまった患者さんを対象とする診療科です。心臓・血管のご病気になられた方の中には、より長生きするため、そして症状を軽くしてより質の高い生活を送るため、外科的手術治療が最善と思われる患者さんが沢山いらっしゃいます。
平成30年3月より新体制となり、令和元年の手術件数は着任前の約3倍となりました。その後も新型コロナウイルスの影響で全国的に心臓血管外科手術が減少する中、当院はますます沢山の紹介を頂き、ご信頼にお応えすべく安全に配慮しながら多くの手術を行っております。
大学病院ならではの充実した関連部門もあり、技術的に困難な手術が必要な方、高齢の方、併存疾患のある方などでも安心して手術を受けて頂ける診療科となっております。
主な対象疾患
●心臓疾患
虚血性心疾患(狭心症、心筋梗塞)、
心臓弁膜症(大動脈弁疾患、僧帽弁疾患、三尖弁疾患)、
不整脈(心房細動、心房粗動)、
成人先天性心疾患(心房中隔欠損症、心室中隔欠損症、その他),
心臓腫瘍,
心膜疾患(収縮性心膜炎)
●血管疾患
胸部大動脈瘤,胸腹部大動脈瘤,腹部大動脈瘤,急性大動脈解離,慢性大動脈解離,閉塞性動脈硬化症,静脈疾患
得意とする分野
弁膜症、大動脈疾患、虚血性心疾患、末梢動脈疾患で対応できない疾患はほとんどありません。
弁膜症手術では海外の世界最大規模の施設で修練を受けており、再手術など複雑な手術にも多数の経験があります。困難な僧帽弁病変でも長期予後に優れた僧帽弁形成術をめざしています。また大動脈弁においてもヨーロッパのガイドラインでは形成術が推奨されるようになって来ており、多くは技術的にやや難しい手術となりますが希望される患者さんに積極的行っています。
虚血性心疾患においては冠動脈バイパス術の利点である良好な長期予後を最大限享受して頂くことを目指し、動脈グラフトを要所に用いて全ての虚血部位をカバーする完全血行再建を合併症なくていねいに行うことをこころがけています。
大動脈疾患では長期的に憂いのない外科手術と低侵襲ですぐ退院できる血管内治療を患者さんのご希望を伺いながら使い分け、良好な成績を得ています。
現在医療は進歩し、複数の治療法がある場合が増えてきました。たいてい科学的に考えて個々の場合でこの治療法が健康で長生きできる確率が最も高い、という選択肢があります。医学的な考え方は理解が難しいことも多いのですが、私たちはできるだけ分かりやすく、なぜその方法が最善と考えられるのか説明します。最終的には患者さんがご自身で決定するのはもちろんです。
専門外来・特殊外来
<大動脈弁膜症>
①どういう人が手術を受けた方がよいのでしょうか
ある程度進行してしまった大動脈弁の病気を放置するのは危険です。重度の弁膜症はだんだんと心臓の筋肉を衰えさせて行きます。ある日突然死んでしまうことがありえますし、よい手術のタイミングを逃すと、手術しても寿命を全うできなくなってしまいます。
手術の必要性についてはたくさん研究されています。手術が怖くて受けたくないと思うのは当然のことです。ご自分やご家族の場合どのくらい手術が必要かということついてはどうぞ担当医師に訊ねて下さい。簡単に下に記します。
大動脈弁狭窄症の患者さんの場合;
大動脈弁狭窄症は、大動脈弁という左心室と大動脈の間の弁が、固く、狭くなる病気です。原因は先天性、リウマチ性、老人性が主なものです。
大動脈弁狭窄症は、一旦、胸の痛み、息苦しさなどの症状が出るようになると、非常に危険であることが知られています。およそ二年間で半分の患者さんが亡くなります。また、症状のない患者さんでも、弁の狭窄の度合が強い方は、早晩症状が出て、結局手術しなければならなくなることがほとんどなので、手術を勧められることがあります。
大動脈弁閉鎖不全症の患者さんの場合;
大動脈弁閉鎖不全症は、大動脈から左心室に血液が逆流する病気です。原因は先天性、リウマチ性、大動脈の拡大などがあります。一旦胸の痛み、息切れなどが出ますと、一年に10%以上死亡する可能性があります。また、大動脈弁閉鎖不全症は、症状が出現する前に、心臓の筋肉が弱ってしまうことが多いことがよく知られています。症状がなくても、心臓の動きが弱って来ている患者さん、心臓が弱って大きくなってきている患者さんでは手術が勧められます。よいタイミングを逃すと、心臓の筋肉が弱ってしまって、手術をしても改善効果が限られてしまいます。
②実際にどうやって手術をするのですか
胸骨という胸の真ん中の骨を縦切りにして、人工心肺装置という機械をつないで、心臓を薬品で止めます。傷んだ大動脈弁を切除して、人工の弁で取り換える、大動脈弁置換術という手術を行うことがほとんどです。ときに、大動脈弁形成、切り取らないで自分の弁の修復、ができる患者さんもいます。骨はステンレスのワイヤーで止めます。
大動脈弁狭窄症ではカテーテルによる人工弁移植術(TAVI)は重要なオプションとなっています。長期予後はまだ不明点が多いですが一定の患者さんには有用な方法であり、おすすめすることがあります。
大動脈弁閉鎖不全では人工弁で置換せずに自分の弁で逆流を治せることがあります。当院が得意としている手術もありますので、人工弁をなるべく入れたくないと考えているような方はご相談下さい。
<僧帽弁膜症>
①どういう人が手術を受けた方がよいのでしょうか
ある程度進行してしまった心臓弁の病気を放置するのは危険なことです。重度の弁膜症はだんだんと心臓の筋肉を衰えさせて行きます。ある日突然死んでしまうことがありえますし、よい手術のタイミングを逃すと、手術しても寿命を全うできなくなってしまいます。
手術の必要性についてはたくさん研究されています。手術が怖くて受けたくないと思うのは当然のことです。ご自分やご家族の場合どのくらい手術が必要かということついてはどうぞ担当医師に訊ねて下さい。簡単に下に記します。
僧帽弁閉鎖不全症の場合;
僧帽弁閉鎖不全症は、僧帽弁が破壊され左心室から左心房に血液が逆流する病気です。原因は、リウマチ性と退行性があります。一旦息切れなどの症状が出ますと、薬物のみの治療では予後不良です。また、症状がなくとも、心臓の筋肉が弱って左心室の拡大が来ている場合はやはり予後不良で手術がすすめられます。判断を迷うのは症状がなく心拡大もない場合ですが、後述する僧帽弁形成術が可能と考えられる場合、手術後の寿命は健常な人と全く変わらないことが分かっています。心臓の筋肉が弱ったり不整脈が出たりする前の早期手術がすすめられることが多くなりました。僧帽弁逆流症ではしっかり逆流がなくなりその結果が長持ちする手術を受けることが何より大切です。経験豊富な施設で手術を受けられることをおすすめします。
僧帽弁狭窄症の患者さんの場合;
僧帽弁狭窄症は、僧帽弁という左心室と大動脈の間の弁が、固く、狭くなる病気です。原因はほとんどリウマチ性です。日常の比較的軽い運動でも息切れが生じるようになると、放置は危険です。一旦症状が出ますと、10年生存率は15%です。カテーテルによる交連切開術はすぐれた治療法ですが、リウマチ性の変化が非常に強いと上手くゆかず、また左心房に血栓がある場合は危険です。そのような場合外科手術がすすめられます。直視下交連切開という手術と弁置換術とが患者さんの特徴によって選択されます。
②実際にどうやって手術するのですか?人工弁をつかわずに自分の弁を形成する手術もあると聞きました
胸骨という胸の真ん中の骨を縦切りにして、人工心肺装置という機械をつないで、心臓を薬品で止めます。
技術的に可能な場合、僧帽弁形成術を行います。僧帽弁形成術は自分の弁を切り取らず修復して、また僧帽弁輪に人工の弁輪形成リングを縫いつけて再発予防をする手術です。この手術後の患者さんの寿命は、健常な人と変わらないことが示されています。僧帽弁置換術よりひとまわり優れた手術と考えられています。2018年3月以降10月までの僧帽弁形成術の割合は87.5%です。
人工弁による置換術は、自分の弁を切り取って代わりに人工弁を植え込む手術です。弁置換術になってもその後の人生を悲観する必要は全くありません。形成術よりは若干長期予後は劣るかも知れませんが、さまざまな工夫で僧帽弁置換術後の長期予後も大変よくなりました。ほとんどの患者さんは術後何十年とお元気で過ごされます。
③人工弁にはさまざまな種類があると聞きました
人工弁には大きく分けて二種類あります。機械弁と生体弁です。機械弁は、炭素樹脂などでできた板が回転することによって機能する弁です。生体弁は、主に牛の心膜か、豚の大動脈弁で出来た製品が用いられます。
 |
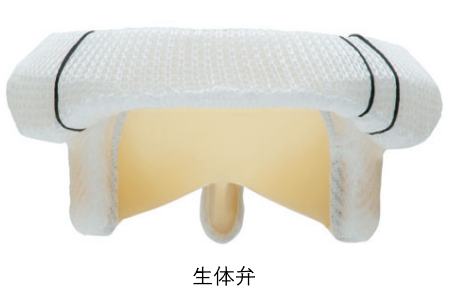 |
機械弁の長所は耐久性が非常に良いことで、何歳で植え込んでも、人工弁自体が壊れることはまずありません。短所はワーファリンという血を固まりにくくする薬の服用が必要で、このため出血性合併症が1年に1パーセントほど起こることです。生体弁の長所は、不整脈がなければワーファリンを飲む必要がないということ、短所は耐久性に限界があって、若い年齢で入れると再手術の可能性が高いということです。僧帽弁の位置での生体弁は大動脈弁と比べると余り長持ちしないことが分かっています。例えば65歳に生体弁で弁置換した場合、恐らく10%ほど寿命までに再手術が必要な可能性があります。
一般的には若い患者さんには機械弁、高齢の患者さんには生体弁をおすすめするのが普通で、その境目は大体65歳位です。ただし、おおよそ65歳以上ならばどちらを選択してもそれほど大きい差がないことは間違いありません。患者さんに考えて決めて頂くことにしています。
| 機械弁 | 生体弁 | |
|---|---|---|
| 長所 | 耐久性にすぐれる | ワーファリンがいらない |
| 短所 | ワーファリンという血を固まりにくくする薬が必要。 出血性合併症の危険がある。 |
耐久性に限界がある。 壊れると再手術が必要。 |
④どのような危険がありますか?
心臓手術にはある程度の危険がさけられません。非常に一般的にいえば、単独僧帽弁形成術には1%程度の死亡率と2%位の脳梗塞の可能性がありますが、危険は個々の患者さんで大きく異なります。
現在どのような患者さんでどの程度手術が危険かある程度見積もることができるようになっています。また、正式な手術前説明で、あなたの場合に予想される危険がどの程度かは詳しくお話します。
<虚血性心疾患(狭心症、心筋梗塞など)>
①どういう人がこの手術を勧められるのですか
冠状動脈バイパス術は、狭心症や心筋梗塞に対する外科手術です。
狭心症や心筋梗塞は、冠状動脈という心臓の血管が、狭くなったり詰まったりする病気です。冠状動脈バイパス術は、問題の場所より先の部分へ、替りになる血管をつないで、血液を流す手術です。
循環器内科で行うカテーテルによる治療は、狭くなった血管を拡げて、やはり血液の流れをよくする治療法ですが、冠状動脈バイパス術には、一度でたくさんの冠状動脈の血の流れをよくできる、一度つないだ血管は長持ちするなど、カテーテル治療より優れた点がいくつかあります。
手術は怖くて誰でもいやだと思いますが、さまざまな研究から、多くの冠状動脈に病変のある患者さん(三枝病変など)は、一度思い切って手術を受けてしまう方が、長い目で見て入院や発作が少なくなり、長生きする可能性が高いことが分かっています。一番もとの左主幹部に病変がある患者さんも多くは冠状動脈バイパス術の適応と考えられます。
②どこを切るのですか?
胸骨という胸の真ん中の骨を縦に切ります。終わる時にはステンレスのワイヤーで留めます。つなぐ血管を採るために足(すね、ももの内側)、腕、お腹などを必要に応じて切ります。術後の痛みは個人差が大きいのですが、たとえば腹部の手術より楽だった、とおっしゃる方が多いです。
③実際どうやって行うのですか?人工心肺装置を使わない方法もあると聞きました
人工心肺装置を使う使わないにはあまりこだわらず、丁寧に、なるべく沢山の血管をつなぐことをこころがけています。人工心肺を使わないバイパスも十分経験がありますので、特に人工心肺装置を使うのが危険と考えられる方では人工心肺を使わないバイパスを行います。
直接この二つの方法の結果を比較した多くの大規模な研究では、短期成績は重大な差はなく、長期成績は大体人工心肺を使ったバイパスの方がよいという結果が出ています。
つまり人工心肺は重要なポイントではなく、長持ちするバイパスを多くつなぐということが大切なのであって、患者さんの特徴に応じて選択すればよいと解釈できます。
④手術のあとどのくらい入院しているのですか?どの位で普通の生活に戻れますか?
入院期間は順調な回復ならば2週間程度です。ドレーンという管が抜ければ、術後数日で歩くことができます。回復は患者さんの体力によるところが大きいのですが、術後一ヶ月もすれば大体仕事に戻れる位に元気になる方が多いです。
⑤どのような危険がありますか?
冠状動脈バイパス術は、成人で最もたくさん行われている心臓手術です。技術的に完成されたたいへん安全な手術といえ、予定手術の30日死亡率は1~2%が普通です。どういう患者さんで手術が危ないかは大体明らかになっていますので、個々の患者さんに応じて、個別に危険を見積もることが出来ます。また詳しくは検査が終わったあとの説明で致します。
<大動脈瘤>
胸部大動脈とは、胸部と腹部を分ける横隔膜より上の部分の大動脈をさします。平均的なサイズの1.5倍以上に直径が拡大したものを動脈瘤といいます。上行、弓部、胸部下行にできた大動脈瘤が、胸部大動脈瘤です。横隔膜のすぐ下の、胃や腸、肝臓、腎臓への枝が出る部分の動脈瘤は、胸腹部大動脈瘤と呼びます。
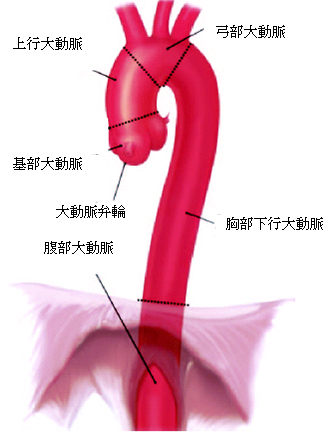
①治療しないとどうなるのですか
大動脈瘤の最も恐ろしい事態は破裂です。破裂とは大動脈の壁が破れて出血してしまうことをいいます。破裂すると病院に到着する前に亡くなってしまう患者さんが大変多く、また生存して病院に到着された方でも半分位の方しか救命できません。
今ひとつ、胸部大動脈瘤の危険な合併症は、大動脈解離です。解離とは、大動脈の内膜と外膜がはがれてしまって、その間に血液が入り込む病態です。激烈な胸や背中の痛みを生じ、やはり病院到着前に多くの方が亡くなります。病院に到着された解離の方の手術成績は大分よくなりましたが、それでも10から20%くらいの方が術後早期に亡くなってしまいます。
②どういう治療法がありますか
一度出来た大動脈瘤が薬などで小さくなることはありません。大動脈瘤は段々大きくなってくるのが普通です。
手術で大動脈瘤の部分を切り取り、特殊な布でできた人工血管で置き換えるのが標準的で長持ちする治療法です。
血管の中から折りたたんだ人工血管を入れて広げるステント治療も急速に発達して来ています。どちらが有利かは、動脈瘤の場所、個々の患者さんによって異なります。
また希望を伺いながら一緒に治療法を決定したいと思います。
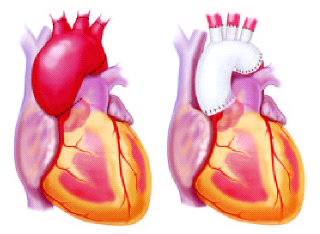
③どういう人が手術を受けた方がよいのですか
破裂、解離の危険は胸部大動脈瘤の大きさが大きくなるほど高くなります。
たとえば胸部大動脈瘤を持つ患者さんが破裂または解離する様子を調べた結果、6cm以上の胸部大動脈瘤では、実に3年で30%もこれらが起こる可能性があります。
これも部位によって異なりますが、非常に一般的には5cmくらいの大きさになると手術が考慮されます。また嚢状瘤といって、一か所だけ飛び出た形の動脈瘤は小さくても危険が高いと考えられています。
手術の危険は個々の患者さんによって異なります。大動脈瘤の患者さんは高齢の方も多く、慎重にリスクを見積もることが大切です。
医師紹介
| 氏名 | 職名 | 資格 |
|---|---|---|
| 立石 渉 TATSUISHI Wataru |
診療科長 講 師 (病棟医長) |
日本外科学会 外科専門医・指導医 三学会構成心臓血管外科専門医認定機構 心臓血管外科修練指導者 三学会構成心臓血管外科専門医認定機構 心臓血管外科専門医 日本脈管学会 脈管専門医 日本ステントグラフト実施基準管理委員会 胸部ステントグラフト指導医 日本ステントグラフト実施基準管理委員会 腹部ステントグラフト指導医 浅大腿動脈ステントグラフト実施基準管理委員会 浅大腿動脈ステントグラフト実施医 日本血管外科学会 認定血管内治療医 日本栄養治療学会 認定医 臨床研修指導医 |
| 今野 直樹 KONNO Naoki |
医 員 (外来医長) |
日本外科学会 外科専門医 下肢静脈瘤血管内治療実施管理委員会 下肢静脈瘤に対する血管内治療実施基準による実施医 |
| 加藤 悠介 KATO Yusuke |
医 員 | 日本外科学会 外科専門医 日本ステントグラフト実施基準管理委員会 腹部ステントグラフト実施医 下肢静脈瘤血管内治療実施管理委員会 下肢静脈瘤に対する血管内治療実施基準による実施医 |
| 小谷野 拓也 KOYANO Takuya |
医 員 (シニアレジデント) |
外来診療予定表
初診受付 月曜日・水曜日・金曜日
8時30分~10時30分まで(紹介状をお持ちください)
再診受付 月曜日・水曜日・金曜日
8時00分~11時00分まで(予約制)
※月曜日のみ 13時00分~15時00分も受け付けます。
ご不明な点は循環器外科外来(TEL 027-220-8248 外来診療棟3階)までお問い合わせください。
| 月 | 火 | 水 | 木 | 金 | |
|---|---|---|---|---|---|
| 午前 | 初診・連携(心臓・胸部大動脈)、再診
|
初診・連携、再診 (心臓・胸部大動脈・腹部大動脈・末梢血管) 今野 直樹 |
初診・連携、再診 (心臓・胸部大動脈・腹部大動脈・末梢血管) 加藤 悠介 |
||
| 午後 | 再診
初診・連携(ステントグラフト・腹部大動脈・末梢血管)、再診 立石 渉 |
